
Manchmal benötigen wir dringlich einen Facharzttermin bei einem Kardiologen. Wie Sie als gesetzlich versicherter Mensch schnell einen Termin beim Kardiologen erhalten, das erfahren Sie hier.

Manchmal benötigen wir dringlich einen Facharzttermin bei einem Kardiologen. Wie Sie als gesetzlich versicherter Mensch schnell einen Termin beim Kardiologen erhalten, das erfahren Sie hier.

Wer kennt es nicht: Nach intensivem Sport oder ungewohnten Belastungen schmerzen, Muskeln und Gelenke, Arme und Beine fühlen sich schwer an, und jede Bewegung fällt
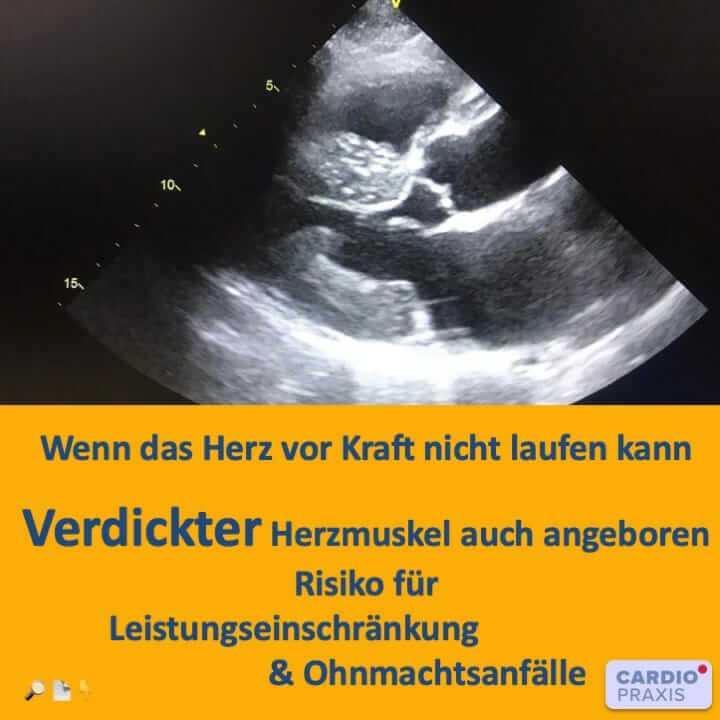
Mehr Muskelmasse! Das wünschen sich die meisten Menschen und trainieren hart dafür. Im Falle einer Herzmuskelverdickung ist dies eine gefährliche Entwicklung und muss behandelt werden.

Haben Sie schon einmal vom sogenannten Broken-Heart-Syndrom gehört? Hier erfahren Sie mehr, wie es entsteht und wie Sie es verhindern können! Sie sehen gerade einen

Nebenwirkungen eines Beta-Rezeptorblockers können zu Beginn, aber auch zu einem späteren Zeitpunkt der Behandlung auftreten. Hier erfahren Sie mehr zu Nebenwirkungen und Feineinstellung einer Behandlung

Long-COVID oder eine verlängerte Erholungsphase auch nach einer anderen viralen Erkrankungen kommt häufiger vor als Sie denken. Unterschätzt wird, dass eine eingeschränkte Atemmuskelkraft und/oder eine

Leiden Sie an Luftnot bei körperlicher Belastung oder gar an Atemnot beim Sprechen und in Ruhe? Kein Arzt findet eine Ursache und kann Ihnen helfen?

Haben Sie sich schon einmal gefragt, warum Sie so leicht erschöpft sind. Eine verringerte Toleranz für hohe Kohlendioxidwerte beziehungsweise niedrige Sauerstoffwerte, eine sogenannte eingeschränkte Apnoetoleranz

Die Atemmuskelkraft ist wichtig für Ihre optimale körperliche und geistige Leistungsfähigkeit. Eine kräftige Atemmuskulatur wird in ihrer Bedeutung für die Gesundheit unterschätzt. Hier lernen Sie,

Fühlen Sie sich schnell müde und schlapp? Ist Ihre Haut blasser als sonst? Ein Eisenmangel könnte dahinterstecken. Bei Patienten mit einer Herzschwäche führt ein Eisenmangel

Asthma-Sprays können selbst Luftnot verursachen. Warum das so ist, wie wir das erkennen können und was dann zu tun ist, das erfahren Sie hier.

Luftnot bei Atemwegserkrankungen kann die Lebensqualität erheblich beeinflussen. Hier erfahren Sie mehr zu Wirkungen und Nebenwirkungen von Asthma-Sprays bei Atemwegserkrankungen. Enge Bronchien können vor

Leiden Sie unter zunehmender Erschöpfung und Müdigkeit? Beim Treppensteigen bleibt Ihnen oft die Luft weg? Im Alltag fallen Ihnen gewohnte Tätigkeiten zunehmend schwerer? Dazu kommen

Belastungstests gehören zu den wichtigsten diagnostischen kardiologischen Verfahren. In der Regel sind sie sehr sicher, Komplikationen treten extrem selten auf. Bei welchen akuten Erkrankungen kein

Der 6-Minuten-Gehtest – hilfreich bei der Bewertung von Erkrankungen des Herz-Kreislaufsystems und der Lunge Erkrankungen des Herz-Kreislaufsystems und der Lunge beeinträchtigen die körperliche Leistungsfähigkeit. Um

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Sollten Sie gerade im Winter oder im Frühjahr schon einmal belastende Luftnot gehabt haben, dann kann ein Peak-Flowmeter zur Messung der Atemwegsgesundheit für Sie sinnvoll
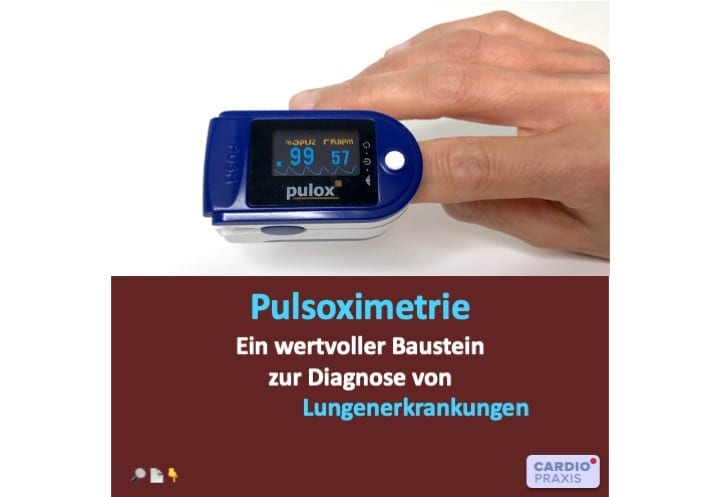
Pulsoximetrie – Lunge testen Mit der Pulsoximetrie können wir die Lunge testen. Viel Menschen, und vor allen Dingen Menschen, die regelmäßig körperlich trainieren, haben ein

COVID-19 – Herz bei Corona Virusinfektion Im Gegensatz zur COVID-19 Lunge wird das COVID-19 Herz aktuell noch unterschätzt. Die ersten Fälle der Corona Virusinfektion (COVID-19)

COVID-19 – Corona-Lungenentzündung als kritische Erkrankung Die Corona-Lungenentzündung mit Versagen der Atemfunktionist Hauptkomplikation der COVID-19 Virusinfektion. Das führt bei ca. 5% aller Fälle zur Notwendigkeit
Erhalten Sie unseren Kardiologie-Newsletter einmal im Monat mit allen wichtigen Updates rund um kardiologische Themen. Bleiben Sie stets informiert. Für Ihr Herz und Ihre Gesundheit!
ab Dienstag, 30. Juli 2024 werden wir unsere Terminbuchungssoftware von Samedi auf Doctolib umstellen. Zusätzlich freuen wir uns, Ihnen die Einführung unserer neuen Online-Rezeption anzukündigen. Mit diesen Veränderungen können wir unseren Service für Sie weiter verbessern.
Um Ihnen den Übergang so reibungslos wie möglich zu gestalten, haben wir intensive Vorbereitungen getroffen. Alle bereits vereinbarten Termine werden automatisch in Doctolib übertragen! Sie müssen sich also keine Sorgen machen – kein geplanter Termin geht verloren, ganz gleich ob Sie diesen online via Samedi oder bei uns direkt gebucht haben.
Dank unserer neuen und innovativen Online-Rezeption, die Sie auf unserer Website unten rechts finden, erreichen Sie uns auf direktem Wege auch außerhalb der Sprechzeiten und umgehen so die Wartezeit am Telefon. Nebst Terminvereinbarungen können Sie auf diesem Wege unter anderem auch unkompliziert Rezepte und Befunde anfordern.
Falls Sie Fragen oder Bedenken bezüglich der Umstellung haben, stehen wir Ihnen selbstverständlich zur Verfügung. Unser Praxisteam ist darauf vorbereitet, Ihnen zu helfen. Weitere Informationen zu Doctolib erhalten Sie hier in unserer Cardiothek.

Sie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr InformationenSie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr Informationen