
Entzündliche Prozesse sind entscheidend für die Abheilung nach einem Herzinfarkt, können aber auch schwerwiegende Komplikationen verursachen. Dazu zählen Herzwandrupturen, Aneurysmabildung und Thrombusbildung im Herzen. Eine

Entzündliche Prozesse sind entscheidend für die Abheilung nach einem Herzinfarkt, können aber auch schwerwiegende Komplikationen verursachen. Dazu zählen Herzwandrupturen, Aneurysmabildung und Thrombusbildung im Herzen. Eine

Bei einer schweren Herzschwäche, welche mit Medikamenten oder chirurgischen Eingriffen nicht mehr beherrschbar ist, kann der letzte Rettungsanker eine Herztransplantation sein. Der Bedarf an Herzen

Es kann jeden von uns treffen, plötzlich brauchen wir eine Bluttransfusion. Blut kann nicht künstlich hergestellt werden, das heißt bei einer Bluttransfusion sind wir auf

Das Herzkreislaufsystem und die Nieren sind eng miteinander verknüpft, dies wird deutlich im Ausspruch „auf Herz und Nieren prüfen“. Die wichtigen Zusammenhänge stellen wir Ihnen

Die Symptome der Herzschwäche und der Blutarmut ähneln sich. Blutarmut kommt bei Menschen mit einer Herzschwäche häufiger vor. Hier erfahren Sie, worauf Sie im Therapieverlauf

Fühlen Sie sich schnell müde und schlapp? Ist Ihre Haut blasser als sonst? Ein Eisenmangel könnte dahinterstecken. Bei Patienten mit einer Herzschwäche führt ein Eisenmangel

Der 6-Minuten-Gehtest – hilfreich bei der Bewertung von Erkrankungen des Herz-Kreislaufsystems und der Lunge Erkrankungen des Herz-Kreislaufsystems und der Lunge beeinträchtigen die körperliche Leistungsfähigkeit. Um

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Schweregrade der Luftnot – Symptome bei Herzschwäche Bei Herzschwäche, der sog. Herzinsuffizienz, bedeuten Symptome eine Einschränkung der Lebensqualität. Auch ist das Langzeitüberleben in Abhängigkeit vom

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei

50 % der Menschen mit Herzinsuffizienz haben Eisenmangel. Dieser äußert sich in Blutarmut und/oder verringerter Transportkapazität von Sauerstoff im Blut, gestörtem Stoffwechsel oder in einer

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten
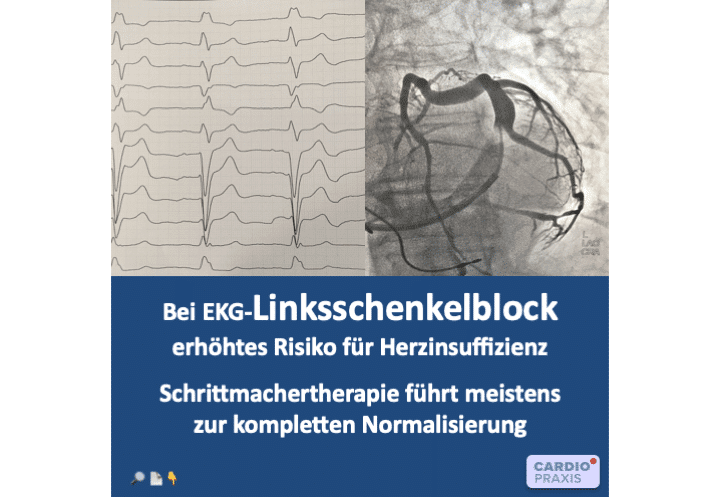
30 % der Menschen mit Herzschwäche haben einen sogenannten Linksschenkelblock. Dabei handelt es sich um eine Störung der elektrischen Erregung in der linken Herzhauptkammer, die

Eine Therapie von Herzinsuffizienz (Herzschwäche) ist kompliziert, weil körpereigene Druck-Ausgleich-Systeme das Herz zusätzlich belasten. Ziel ist daher, nicht nur die Herzarbeit zu verringern, sondern auch

Die Therapie einer Herzinsuffizienz (Herzschwäche) verfolgt mehrere Ziele: Das Herz soll sowohl in Ruhe als auch bei Belastung optimal entlastet werden, ein adäquater Blutdruck und
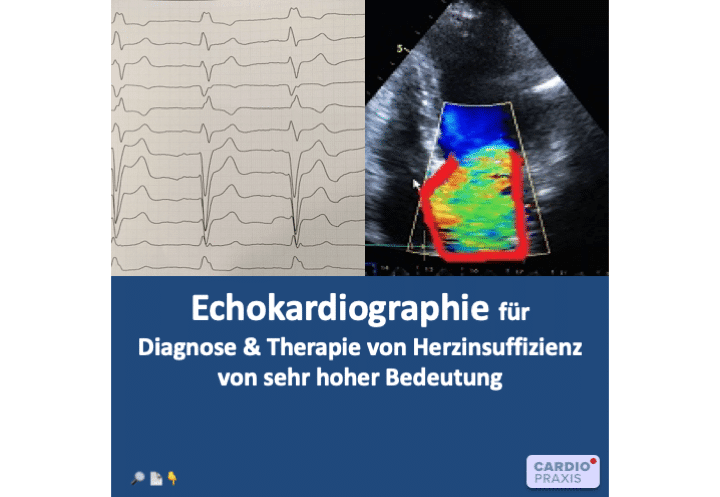
Wie gut eine Herzinsuffizienz (Herzschwäche) behandelt werden kann, hängt von mehreren Faktoren ab: vom Schweregrad der Symptome, von Schweregrad der Herzschwäche, von der Ursache, von

Sinkt die Pumpkraft des Herzens, versucht der Organismus über andere Mechanismen einen adäquaten Druck aufrecht zu erhalten und so das Gehirn zu versorgen. Zwei wichtige

Das Herz ist der Hauptmotor des Kreislaufes. Wenn es schwächelt, ist das also ein großes Problem: Die Herzinsuffizienz („Herzschwäche“) ist die Unfähigkeit des Herzens, das
Erhalten Sie unseren Kardiologie-Newsletter einmal im Monat mit allen wichtigen Updates rund um kardiologische Themen. Bleiben Sie stets informiert. Für Ihr Herz und Ihre Gesundheit!
ab Dienstag, 30. Juli 2024 werden wir unsere Terminbuchungssoftware von Samedi auf Doctolib umstellen. Zusätzlich freuen wir uns, Ihnen die Einführung unserer neuen Online-Rezeption anzukündigen. Mit diesen Veränderungen können wir unseren Service für Sie weiter verbessern.
Um Ihnen den Übergang so reibungslos wie möglich zu gestalten, haben wir intensive Vorbereitungen getroffen. Alle bereits vereinbarten Termine werden automatisch in Doctolib übertragen! Sie müssen sich also keine Sorgen machen – kein geplanter Termin geht verloren, ganz gleich ob Sie diesen online via Samedi oder bei uns direkt gebucht haben.
Dank unserer neuen und innovativen Online-Rezeption, die Sie auf unserer Website unten rechts finden, erreichen Sie uns auf direktem Wege auch außerhalb der Sprechzeiten und umgehen so die Wartezeit am Telefon. Nebst Terminvereinbarungen können Sie auf diesem Wege unter anderem auch unkompliziert Rezepte und Befunde anfordern.
Falls Sie Fragen oder Bedenken bezüglich der Umstellung haben, stehen wir Ihnen selbstverständlich zur Verfügung. Unser Praxisteam ist darauf vorbereitet, Ihnen zu helfen. Weitere Informationen zu Doctolib erhalten Sie hier in unserer Cardiothek.

Sie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr InformationenSie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr Informationen