![[object Object]](https://www.cardiopraxis.de/wp-content/uploads/2018/12/schlaganfall-sofort-erkennen-fast-test-1.webp)
Ein Schlaganfall ist ein medizinischer Notfall, der schnelles Handeln erfordert. Mit der FAST-Regel können Sie die Anzeichen eines Schlaganfalls erkennen und sofort den Notruf 112
![[object Object]](https://www.cardiopraxis.de/wp-content/uploads/2018/12/schlaganfall-sofort-erkennen-fast-test-1.webp)
Ein Schlaganfall ist ein medizinischer Notfall, der schnelles Handeln erfordert. Mit der FAST-Regel können Sie die Anzeichen eines Schlaganfalls erkennen und sofort den Notruf 112
![[object Object]](https://www.cardiopraxis.de/wp-content/uploads/2019/11/ciprofloxacin-antibiotika-erhoehtes-risiko-aneurysma-hauptschlagader.webp)
Vorsicht bei der Einnahme von Chinolon-Antibiotika wie Ciprofloxacin: Studien zeigen ein erhöhtes Risiko für potenziell tödliche Aussackungen und Risse der Hauptschlagader. Auch bei gesunden Menschen

Haben Sie schon einmal vom sogenannten Broken-Heart-Syndrom gehört? Hier erfahren Sie mehr, wie es entsteht und wie Sie es verhindern können! Sie sehen gerade einen

Eine Blutvergiftung, medizinisch auch Sepsis genannt, ist ein wirklicher medizinischer Notfall. Wann Sie an eine Blutvergiftung denken sollten und wie Sie handeln sollten, erklären wir

Haben Sie sich schon einmal gefragt, ob Ihre Körperposition – sei es Liegen oder Stehen – einen Einfluss darauf hat, wie schnell Tabletten bei Ihnen

Die Weihnachtsfeiertage und die Jahreswende stehen kurz bevor. Eine schöne Zeit, aber: Die meisten Arztpraxen sind dann geschlossen. Auf diese Zeit sollten Sie sich ein
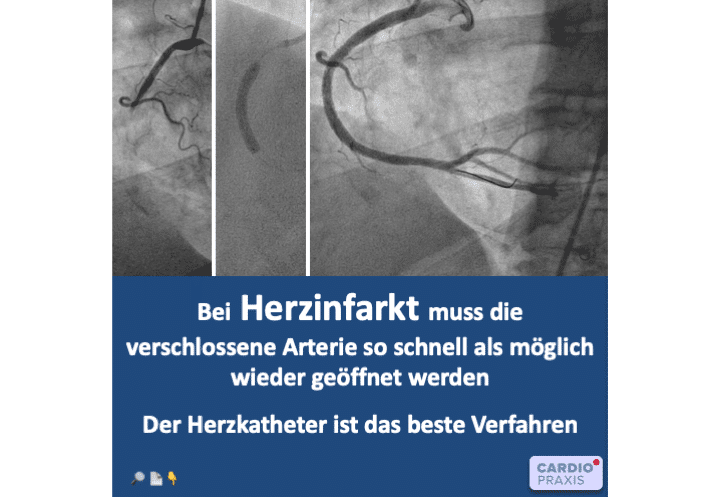
Herzinfarkt – verschlossene Herzkranzarterie schnell wiedereröffnen Bei einem Herzinfarkt kommt es darauf an, die verschlossene Herzkranzarterie wieder zu öffnen. Unser Ziel ist es den Blutfluss

Einige von uns haben sich mit dem Sars-Cov-2 Virus infiziert und haben eine Covid-19 Erkrankung durchgemacht. Nun wollen Sie wieder ihre sportliche Betätigung aufnehmen und

Ein Herzinfarkt ist ein einschneidendes Erlebnis. Es kann dauern bis das alte Vertrauen in den eigenen Körper wiederhergestellt ist. Wir empfehlen für eine gute psychische

Nach einem Herzinfarkt, darf nicht vor dem nächsten Herzinfarkt sein. Komplikationen des Herzinfarktes langfristig zu verhindern, darum geht es in der medikamentösen Therapie. Was hier

Wir Kardiologen empfehlen ja gerne Sport. Aber wie ist das, wenn ich einen implantierbaren Defibrillator habe? Darf ich dann Sport treiben? Was muss ich beachten?

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Blitzeinschlag – Gefahr für elektrische Organe im Körper Ein Blitzeinschlag bedeutet, dass zwischen Wolken und Erde bis zu 100.000.000 Volt Energie freigesetzt werden können.

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Von einem Plötzlichen Herztod spricht man, wenn ein Tod unerwartet in weniger als 1 Stunde nach Symptombeginn auftritt. Schon alleine die Definition deutet darauf hin,
Erhalten Sie unseren Kardiologie-Newsletter einmal im Monat mit allen wichtigen Updates rund um kardiologische Themen. Bleiben Sie stets informiert. Für Ihr Herz und Ihre Gesundheit!
ab Dienstag, 30. Juli 2024 werden wir unsere Terminbuchungssoftware von Samedi auf Doctolib umstellen. Zusätzlich freuen wir uns, Ihnen die Einführung unserer neuen Online-Rezeption anzukündigen. Mit diesen Veränderungen können wir unseren Service für Sie weiter verbessern.
Um Ihnen den Übergang so reibungslos wie möglich zu gestalten, haben wir intensive Vorbereitungen getroffen. Alle bereits vereinbarten Termine werden automatisch in Doctolib übertragen! Sie müssen sich also keine Sorgen machen – kein geplanter Termin geht verloren, ganz gleich ob Sie diesen online via Samedi oder bei uns direkt gebucht haben.
Dank unserer neuen und innovativen Online-Rezeption, die Sie auf unserer Website unten rechts finden, erreichen Sie uns auf direktem Wege auch außerhalb der Sprechzeiten und umgehen so die Wartezeit am Telefon. Nebst Terminvereinbarungen können Sie auf diesem Wege unter anderem auch unkompliziert Rezepte und Befunde anfordern.
Falls Sie Fragen oder Bedenken bezüglich der Umstellung haben, stehen wir Ihnen selbstverständlich zur Verfügung. Unser Praxisteam ist darauf vorbereitet, Ihnen zu helfen. Weitere Informationen zu Doctolib erhalten Sie hier in unserer Cardiothek.

Sie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr InformationenSie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr Informationen