Benommenheit und Schwindel oder gar eine Ohnmacht hat jeder von uns schon mal erlebt. Die richtige diagnostische Einordnung ist wichtig, damit ernsthafte Ursachen nicht übersehen und die richtigen Maßnahmen ergriffen werden. Hier erfahren Sie mehr!
Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Benommenheit und Schwindel sind häufige Symptome, die viele Menschen im Laufe ihres Lebens erleben. In der Cardiopraxis® sind wir auf die Diagnostik der orthostatischen Benommenheit bis hin zur Ohnmacht spezialisiert. Hochmoderne Messmethoden zur nicht-invasiven Bestimmung von Blutfluss, Blutdruck und Herzfrequenz in Echtzeit, ermöglichen uns nicht nur eine bessere Diagnostik, sondern auch eine effiziente individuell angepasste Therapie.
Benommenheit und Schwindel können Sie selbst unterscheiden, um dann zu entscheiden welcher Arzt für sie die erste Anlaufstelle ist.
Was sind Schwindel und Benommenheit?
Wenn Sie zwischen Schwindel und Benommenheit unterscheiden können, dann sind Sie im Hinblick auf die Ursachenfindung der Wahrnehmungsstörung schon einen großen Schritt weitergekommen. Grundsätzlich gilt:
- Schwindel = systematische, gerichtete Wahrnehmungsstörung
- Benommenheit = diffuse ungerichtete Wahrnehmungsstörung
Weitere wichtige Begriffe beschreiben die Auslösesituation der Wahrnehmungsstörung:
Position des gesamten Körpers – Liegen, Stehen, Sitzen
Position des Kopfes – Bewegung des Kopfes
Schwindel – eine systematische Wahrnehmungsstörung
Schwindel ist eine Störung der Selbstwahrnehmung im Raum, die sich auf verschiedene Weise äußern kann:
- Drehschwindel (Vertigo): Gefühl einer Drehbewegung der Umgebung oder der eigenen Person
- Schwankschwindel: Gefühl des Schwankens, als sei man auf einem Boot
- Liftschwindel: Gefühl in einem Fahrstuhl zu sein, der sich hebt oder senkt
- Benommenheit und Stand- beziehungsweise Gangunsicherheit: Gefühl der Unsicherheit beim Stehen und Gehen, als würde der Boden schwanken
Schwindel hat folglich eine Systematik, das heißt Sie merken eine systematische Bewegung der Umgebung oder der eigenen Person.
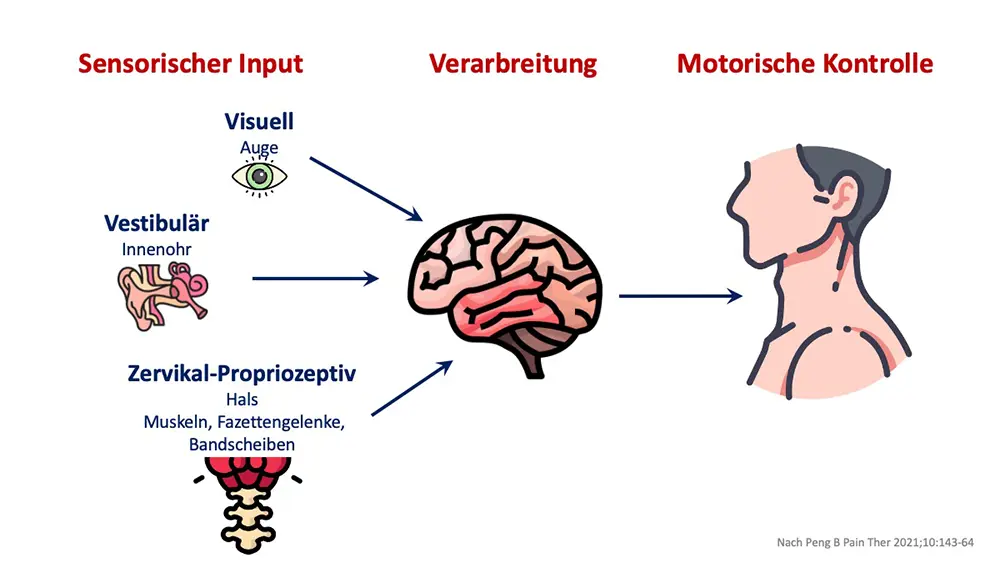
Schwindel entsteht durch widersprüchliche Informationen, die verschiedene Sinnesorgane an Ihr Gehirn senden. Die Sinnesorgane, die hier von kritischer Bedeutung sind, lauten:
- Augen (visuelles System)
- Gleichgewichtsorgan im Innenohr (vestibuläres System)
- Stellungsfühler in Muskeln, Sehnen und Gelenken (propriozeptives System)
Normalerweise senden alle drei Systeme übereinstimmende Informationen zur Position im Raum an die zentralen Verarbeitungsstellen im Gehirn.
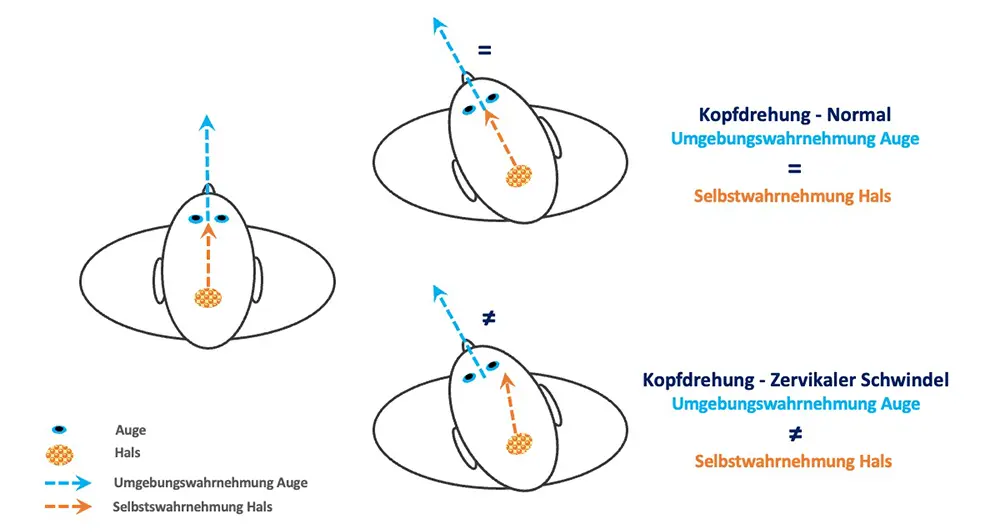
Ein gutes Beispiel ist die der Kopfdrehung in der Horizontalebene von rechts nach links bei der ein Halbkreis auf einem Uhrenziffernblatt beschrieben wird. Der Blick über die rechte Schulter repräsentiert dabei 3:00h, der Blick über die linke Schulter 9:00h.
Normal: Wenn Ihre Nasenspitze bei der Kopfdrehung bei 11:00h alle dasselbe Wahrnehmungssignal „11:00h“ senden, dann ist alles in Ordnung, das heißt es entsteht kein Schwindel.
Abnormal: Wenn aber bei 11:00h Auge und das Gleichgewichtsorgan im Innenohr das Signal „11:00h“ senden und die Stellungsfühler der Muskeln, Sehnen und Gelenke der Halswirbelsäule, zum Beispiel bei muskulären Verspannungen das Signal „12:00h“ senden, dann entsteht ein sogenanntes Mismatch des sensorischen Dateninputs an das Gehirn. Dieser Konflikt hat dann das Symptom Schwindel zur Folge.
Wichtig. häufige Begleitsymptome des Schwindels sind Übelkeit, Erbrechen, Fallneigung, Sehstörungen und Augenzittern (Nystagmus).
Schwindel entsteht in der Regel durch eine eindeutig anatomisch zuordenbare Störung. Ausgangspunkt sind isolierte gutartige oder ernsthafte Erkrankungen des Innenohrs, Hirnstamms, Kleinhirns, der Augen oder der Halswirbelsäule.
Schwindel ist ein Symptom, keine eigenständige Diagnose. Die Ursachenabklärung durch einen Neurologen und/oder Hals-Nasen-Ohren-Arzt ist daher wichtig.
Drehschwindel, Liftschwindel und Schwankschwindel unterscheiden
Die Schwindelattacken können sich als Dreh- Lift- oder Schwankschwindel äußern.
Systematischer Drehschwindel
Sie haben als Betroffener das Gefühl, dass sich alles um sie herum zu drehen scheint, ähnlich wie in einem Karussell.
Systematischer Liftschwindel
Sie haben als Betroffener das Gefühl haben, sich in einem anfahrenden Fahrstuhl zu befinden oder ständig in einer Achterbahn zu sitzen, die auf und ab fährt. Sie haben die Empfindung, immer wieder gehoben oder gesenkt zu werden
Systematischer Schwankschwindel
Der Betroffene hat das Gefühl des Schwankens oder Schaukelns gekennzeichnet ist, ähnlich wie auf einem Boot. Er geht oft mit einem Gefühl der Unsicherheit beim Stehen oder Gehens einher.
Spezielle Formen des Schwindels
Die häufigsten Formen für einen lageabhängigen systematischen Schwindel sind:
Benigner paroxysmaler Lagerungsschwindel
Dies ist die häufigste Ursache für vestibulären Schwindel. Kurze Drehschwindelattacken werden durch Lageänderungen des Kopfes ausgelöst, z.B. beim Hinlegen, Umdrehen im Bett oder Kopfneigung. Die Attacken dauern typischerweise 10-20 Sekunden.
Primärer Ansprechpartner: HNO-Arzt
Fallbericht: Anfallsartiger Lagerungsschwindel bei Kopfwendung im Bett
Ein 46-jähriger Mann stellte sich in der Cardiopraxis® vor und berichtete von plötzlich auftretenden, kurzen Schwindelattacken, die meist nach schnellen Kopfbewegungen wie dem Umdrehen im Bett oder Aufrichten aus dem Liegen auftraten. Die Schwindelgefühle waren oft von Übelkeit und Erbrechen begleitet. Aufgrund der typischen Symptomatik erfolgte nach Ausschluss einer relevanten Herz-Kreislauferkrankung die Überweisung zum Hals-Nasen-Ohrenarzt.
Hier ergeben körperliche Untersuchung und spezifische Tests die Diagnose eines gutartigen Lagerungsschwindels (BPLS).
Als Ursache wurden Kristalle (Otolithen) identifiziert, die sich aus dem Innenohr gelöst hatten und in die Flüssigkeit der Bogengänge gelangt waren. Dort verursachten sie fehlerhafte Signale an den Sinneshärchen, was zu einem Missverhältnis zwischen Körperlage und Sehreizen führte und letztendlich den Schwindel auslöste.
Zur Behandlung wurden dem Patienten spezielle Befreiungs- und Lagerungsmanöver gezeigt, um die Kristalle aus den Bogengängen zu entfernen. Nach mehrmaliger Wiederholung der Übungen unter Anleitung eines Physiotherapeuten verschwanden die Schwindelattacken vollständig. Dem Patienten wurde empfohlen, die Manöver bei einem möglichen Rückfall selbstständig zu Hause durchzuführen.
Vestibuläre Migräne
Hierbei treten episodische Drehschwindelattacken auf, oft zusammen mit migränetypischen Symptomen wie Kopfschmerz, Licht-/Lärmempfindlichkeit. Die Attacken können Minuten bis Tage andauern und durch Kopfbewegungen verstärkt werden.
Primärer Ansprechpartner: HNO-Arzt
Morbus Menière
Ein Endolymphhydrops, das heißt eine Überfüllung des flüssigkeitsgefüllten Innenohrs führt zu rezidivierenden Drehschwindelattacken von 20 Minuten bis zu mehreren Stunden Dauer, begleitet von Hörminderung, Tinnitus und Ohrdruck.
Primärer Ansprechpartner: HNO-Arzt
Neuritis vestibularis
Eine akute einseitige Vestibulopathie verursacht einen anhaltenden Drehschwindel über Tage, der sich bei Kopfbewegungen verstärkt. Ursache ist meist eine Virusinfektion des Nervus vestibularis.
Primärer Ansprechpartner: HNO-Arzt oder Neurologe (jeweils zeitnah)
Zentraler lageabhängiger Schwindel
Läsionen im Bereich des Hirnstamms oder Kleinhirns, zum Beispiel durch einen Tumor können ebenfalls lageabhängigen Drehschwindel verursachen, oft mit zusätzlichen neurologischen Symptomen.
Primärer Ansprechpartner: Neurologe (jeweils zeitnah)
Vertebragener Schwindel
Bewegungsabhängiger Schwankschwindel, der bei Körperbewegungen, zum Beispiel beim Richtungswechsel während des Gehens ausgelöst wird. Verursacht wird der vertebragene Schwindel durch muskulärer Verspannungen im Nacken, was zu einem Mismatch zwischen Input der Augen und Input der Mechanorezeptoren zur der Nackenmuskultur führt. Bei derselben Bewegung und Augenschluss ist der Schwindel in der Regel nicht vorhanden.
Primärer Ansprechpartner: HNO-Arzt oder Orthopäde
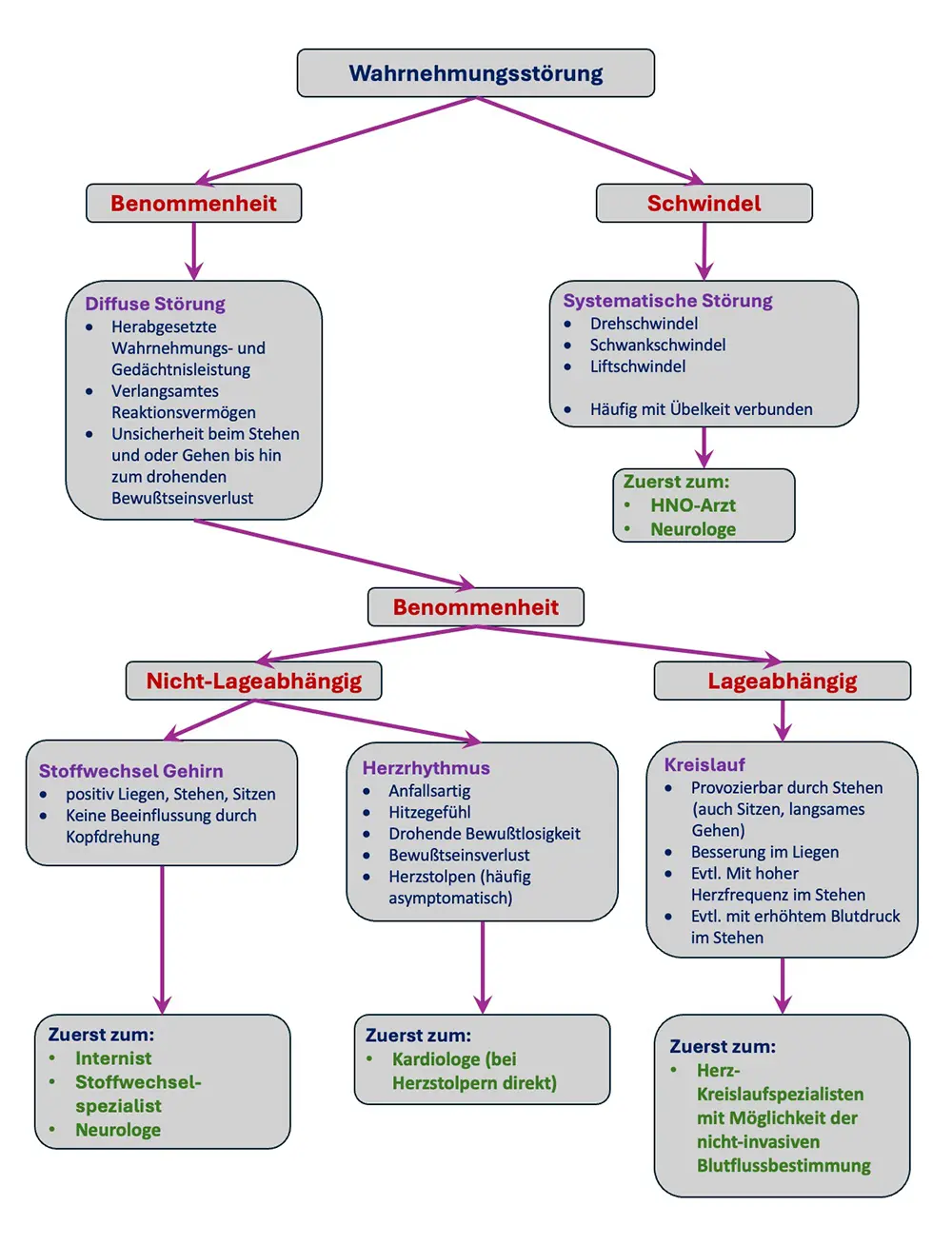
Benommenheit – eine diffuse Wahrnehmungsstörung
Im Gegensatz zum systematischen Schwindel ist Benommenheit ist eine diffuse Störung der Selbstwahrnehmung und der Wahrnehmung der Umgebung. Sie ist charakterisiert durch:
- Herabgesetzte Wahrnehmungs- und Gedächtnisleistung
- Verlangsamtes Reaktionsvermögen
- Unsicherheit beim Stehen und oder Gehen bis hin zum drohenden Bewußtseinsverlust
Anders als beim systematischen Schwindel, wo wir die Störung anatomisch einem einzelnen Teil des Gehirns beziehungsweise Sinnesorgan zuordnen können, ist das bei der Benommenheit nicht der Fall. Das liegt daran, dass die globale Hirnfunktion, das heißt das Gehirn als Ganzes gestört ist. Ursachen können zum Beispiel eine Durchblutungsstörung oder eine Stoffwechselstörung sein.
Spezielle Formen der diffusen Benommenheit
Wir unterscheiden bei der diffusen Benommenheit:
- Diffuse Benommenheit ohne Abhängigkeit von Lage, Bewegung oder Körperposition
- Postionsabhängige Benommenheit, die sogenannte orthostatische Benommenheit
Brain Fog – Wahrnehmungsstörung unabhängig von Körperposition und Kopfbewegung
Beim Brain Fog, der „Watte im Kopf“ handelt sich um eine Bewusstseinsstörung, die sich durch Körperlage, -bewegung oder -position nicht beeinflussen lässt, er ist fast immer da. Ursache von Brain Fog sind Störungen von Stoffwechselprozessen im Gehirn. Symptome sind:
- Herabgesetzte Wahrnehmungs- und Gedächtnisleistung
- Verlangsamtes Reaktionsvermögen
- Eingeschränkte Informationsverarbeitung
- Konzentrationsschwierigkeiten
- Verminderte Aufmerksamkeit und Merkfähigkeit
- Gefühl „Watte im Kopf“ zu haben
Zu den häufigsten Ursachen zählen:
- Flüssigkeitsmangel
- Hoher Blutzucker
- Alkohol
- Nährstoffmangel (z.B. bei veganer Ernährung)
- Entzündliche Störung der Blut-Hirn-Schranke (z.B. durch Dysbiose des Darms und erhöhte Durchlässigkeit der Darmwand)
- Toxische Schädigung des Gehirns
- Hoher Adrenalinspiegel (z.B. durch Kreislaufstörungen)
- Medikamente (z.B. Betablocker)
Herzrhythmusstörungen als Ursache von Benommenheit
Herzrhythmusstörungen können eine wichtige Ursache für Benommenheit sein. Dabei unterscheidet man grundsätzlich zwischen zu langsamen (bradykarden) und zu schnellen (tachykarden) Herzrhythmusstörungen. Da die Kreislaufleistung im Sitzen, Stehen und beim Gehen kritisch durch die Arbeit gegen die Schwerkraft belastet ist, werden Herzrhythmusstörungen vor allen Dingen in diesen Körperpositionen wahrgenommen.
Bradykarde Rhythmusstörungen wie Sinusbradykardie, Sick-Sinus-Syndrom oder AV-Blockierung führen zu einer verminderten Herzauswurfleistung. Durch den reduzierten Blutdruck und Blutfluss kann es zu Benommenheit bis hin zur Synkope kommen.
Tachykarde Rhythmusstörungen werden in supraventrikuläre und ventrikuläre Formen unterteilt. Supraventrikuläre Tachykardien wie Vorhofflimmern gehen mit einem Verlust der Vorhofkontraktion und häufig erhöhter Kammerfrequenz einher. Ventrikuläre Tachykardien sind Ausdruck einer schweren Herzerkrankung. Durch den schnellen Herzschlag kommt es zu einer ineffektiven Pumpfunktion. Beides führt zu Blutdruckabfall und Benommenheit, welche meistens anfallartig auftreten.
Synkopen stellen bei Herzrhythmusstörungen ein wichtiges Warnzeichen dar. Sie können Vorbote lebensbedrohlicher Herzrhythmusstörungen sein und erfordern eine rasche kardiologische Abklärung.
Orthostatische Benommenheit
Die orthostatische Benommenheit ist sicherlich die häufigste Bewusstseinsstörung überhaupt. Sie ist von der Körperposition abhängig und tritt typischerweise beim ruhigen Stehen auf; daher auch der Name Orthostase (altgriechisch: „ὀρθός“ (orthos) „echt, richtig, aufrecht“ und „στάση“ (stase) „Stillstand, Stand, Stellung“. Sie kann aber auch im Sitzen oder bei langsamen Gehen vorkommen
Diagnostik der orthostatischen Benommenheit
Neurologen und Hals-Nasen-Ärzte setzen bei den verschiedenen Formen des systematischen Schwindels gut standardisierte etablierte Tests ein. Die orthostatische Benommenheit sollte die Domäne der Herz-Kreislaufmediziner sein. Aber gerade bei der häufigsten Form der Wahrnehmungsstörung, der diffusen orthostatischen Benommenheit ist die Diagnostik unzureichend.
Wenn überhaupt, dann wird der sogenannte Schellong-Test durchgeführt bei dem Blutdruck und Herzfrequenz in Rückenlage und im Stehen nach der ersten Minute des Lagewechsels mehrmals nur punktuell gemessen werden. Auch dieser Test ist unvollständig, da nicht kontinuierlich von Herzschlag-zu-Herzschlag gemessen und der Blutfluss überhaupt nicht bestimmt wird.
Hinzu kommt, dass die Einflussgrößen des venösen Rückstroms, die in den meisten Fällen eine wesentlich Rolle bei der orthostatischen Benommenheit spielen, überhaupt nicht berücksichtigt.
Diagnostik der orthostatischen Benommenheit – Echtzeitmessung von Blutdruck und Blutfluss wichtig
Wir setzen in der Cardiopraxis® eine unblutige photoplethysmografische Methode, das Finapres®-System ein. Wir sehen so kontinuierlich:
- Blutfluss
- Blutdruck
- Herzfrequenz
Zusätzlich können wir noch die Baro-Rezeptorsensitivität als wichtige Steuerungsgröße des Blutdrucks bestimmen.
Im Hinblick auf die orthostatische Benommenheit unterscheiden wir:
- Früh-orthostatische Benommenheit (innerhalb 1 Minute nach dem Aufstehen)
- Intermediär-orthostatische Benommenheit (2.-10. Minute Stehen)
- Spät-orthostatische Benommenheit (>10 Minuten Stehen)
Früh-orthostatische Benommenheit – Abfall des Blutdrucks fast immer der kritische Faktor
Die früh-orthostatische Benommenheit korreliert fast ausschließlich mit einem Abfall des arteriellen Mitteldrucks ( ≈ ((2x diastolischer Blutdruck)+ systolischer Blutdruck)) ÷ 3)) auf einen Minimalwert circa 60 mmHg nach circa 20 Sekunden ruhigem Stehen. Das ist ein Wert, den Sie mit der Blutdruckmanschette im Schellong-Test niemals sicher erfassen können.
Die Grenze von circa 60 mmHg gilt deshalb als kritischer Grenzwert, weil das sauerstoffreiche Blut von der Herzspitze bis zur Großhirnrinde gegen die Schwerkraft transportiert werden muss (zum Beispiel bei einem Mann von 180 cm Größe entspricht das ca. 52 cm). Neben der Länge der Transportstrecke müssen auch der Druck des Gewebes im Gehirn, welches die Blutgefäße umgibt, und der Druck im nachgeschalteten venösen System überwunden werden.
Für einen Mann von 180 cm Körperlänge berechnet sich der approximative minimale Mitteldruck wie folgt (1 mm Quecksilbersäure (mmHg) = 1,36 cm Wassersäule (mmH2O):
Distanz Herzspitze bis Großhirnrinde = 38 mmHg
Gewebsdruck im Gehirn: 12 mmHg
Druck in den Gehirnvenen: 5 mmHg
Zu diesen 55 mmHg kommen noch auf der arteriellen Seite pulsatile Schwankungen und auf der venösen Seite atemabhängige Schwankungen hinzu, die durch der Perfusionsdruck ausgeglichen werden müssen.
Intermediär-orthostatische Benommenheit und die spät-orthostatische Benommenheit – fast immer ein zu geringer Blutfluss die Ursachen
Da die Schwerkraft für die Kreislaufstabilität eine so große Rolle spielt ist der Blutdruck die übergeordnete kritische Regulationsgröße und der Blutfluss in Litern pro Minute eine nachgeordnete Größe. Mit anderen Worten, die Kreislaufregulation setzt alles daran, dass ein adäquat hoher Blutdruck aufrechterhalten wird, auch auf Kosten eines reduzierten Blutflusses. Dieses gilt auch bei Störungen von Einflussgrößen, wie zum Beispiel:
- Füllungszustand
- Venöser Rückstrom (Muskulatur: Bein, Beckenboden, Rumpf, Lunge, Herz)
Herzklappen - Herzmuskelkraft
- Herzfrequenz
Allerdings bleibt das nicht ohne Folgen. Sind eine oder mehrere der wesentlichen Komponenten von venösem Rückstrom und arteriellem Einstrom gestört, dann kann der Blutfluss auf unter 2,2 Liter pro Minute pro Quadratmeter Körperoberfläche absinken. Diese hat eine diffuse Benommenheit zur Folge.
Die orthostatische Benommenheit tritt typischerweise beim ruhigen Stehen oder beim Sitzen auf. Bei zügigem Gehen verschwindet die Benommenheit in der Regel wieder, vorausgesetzt, Sie haben genügend getrunken. Durch ein zunehmendes „Versacken“ von Blut im venösen Kreislauf kann eine orthostatische Benommenheit im Laufe des Tages zunehmen.
In Bäckereien und Metzgereien, wo Menschen manchmal warten müssen, können Sie häufig beobachten, wie gerade ältere muskelschwache Menschen betont hin und her schwanken. Dieses übertriebene, an sich in geringerer Ausprägung normalen Phänomens (Muskeln sind immer aktiv) nennen wir „zirkulatorisches Schwanken“. Es dient dazu den venösen Rückstrom zu fördern und eine Ohnmacht zu verhindern.
Gerade längere Autofahrten erhöhen das Risiko für Benommenheit und kompensatorische innere Unruhe. Ursache ist, dass wir im Auto besonders weich und passiv sitzen, Körperrumpf und Gesäßmuskulatur erschlaffen, was wiederum den venösen Rückstrom zum Herz erschwert. Kommt dann noch die gemütliche Sitzheizung hinzu, dann bewirkt dieses eine zusätzliche Erweiterung der Blutgefäße und die Situation verschlimmert sich.
In seltenen Fällen kann die Durchblutungsstörung trotz normaler Blutdruckwerte so ausgeprägt sein, dass eine globale Amnesie (komplette Erinnerungsstörung) oder auch ein vorübergehendes fokal-neurologisches Defizit wie bei einem Schlaganfall auftritt. Wenn für die Symptome keine anderen kardio-zirkulatorischen oder neurologischen Ursachen gefunden werden, dann sollten Sie an eine globale Durchblutungsstörungen denken und deren Ursachen finden. Dieses ist umso mehr von Relevanz, weil sich eine orthostatische Benommenheit durch gezielte Maßnahmen verhältnismäßig leicht und dauerhaft beheben lassen.
Orthostatische Benommenheit bei jüngeren Menschen und älteren Menschen
Der Blutdruckabfall in der 1. Minute, der auch ohne Benommenheit eintritt, wird bis zum Beginn der 2. Minute ausgeglichen. Die Ausgleichsmechanismen sind dabei bei jüngeren und älteren Menschen, circa ab dem 40. Lebensjahr unterschiedlich:
- Jüngere Menschen: Anstieg von Herzfrequenz und Kontraktionskraft des Herzens
- Ältere Menschen: Anstieg des arteriellen Gefäßwiderstandes mit Abfall des Blutflusses
Aus den genannten Zusammenhängen wird deutlich, dass eine differenzierte Bewertung des Kreislauf nur durch eine gleichzeitige Bestimmung von Blutdruck und Blutfluss sowie der Herzfrequenz in unterschiedlichen Körperlagen (Rückenlage vs. Stehen) möglich ist. Wertvolle weitere Hinweise gibt die Körpertemperatur, da der Kreislauf nicht nur für die Druckregulation (Baro-Regelkreis), sondern auch für die Feinsteuerung der Körpertemperatur (Thermo-Regelkreis) eine entscheidende Bedeutung hat.
Orthostatische Benommenheit bei jüngeren Menschen
Jüngeren Menschen haben häufig schon allein durch die starke Noradrenalin-vermittelte Aktivierung ein Gefühl der Benommenheit.
Die Instabilität des Kreislaufs im Stehen kann immer wieder zu Einbrüchen des Blutdrucks führen, was ebenfalls, bedingt durch den schwankenden Durchblutungsdrucks des Gehirns, Benommenheit verursacht.
Im extremen Fall bricht a) die Kompensation zur Aufrechterhaltung des Blutdrucks zusammen oder b) eine vagale Gegenregulation hat eine Verlangsamung von Herzschlag und Erweiterung der Blutgefäßerweiterung zur Folge. Beides kann zum Kreislaufzusammenbruch bis hin zur Ohnmacht führen, nicht selten mit Verletzungsfolgen.
Fallbericht: Orthostatische Benommenheit bei einer Frau mittleren Alters
Eine 32-jährige Patientin stellte sich in der Cardiopraxis® mit wiederkehrenden Episoden von Benommenheit und Schwindel vor, die meist beim Aufstehen aus dem Sitzen oder Liegen auftraten. Die Symptome besserten sich in der Regel innerhalb weniger Sekunden bis Minuten, wenn sie sich wieder hinsetzte oder hinlegte.
Die Patientin berichtete, dass sie morgens beim Aufstehen besonders stark betroffen sei und gelegentlich „schwarze Punkte“ vor den Augen sehe. Eine ausführliche Anamnese ergab keine Hinweise auf andere Erkrankungen oder Medikamenteneinnahme.
Die Herz-Kreislaufuntersuchung ergab beim Übergang vom Liegen zum Stehen einen Abfall des system-arteriellen Mitteldrucks auf 55 mmHg, die Herzfrequenz stieg von 85 bpm auf 110 bpm an. Nach 1 Minute Stehen war der Blutfluss hoch-normal bei normalem Blutdruck. Als Ursache wurden eine hochgradig eingeschränkte Muskelkraft von Beckenboden und Zwerchfell festgestellt und damit eine Störung des venösen Rückstroms.
Mittels Bio-Feedback Becken-Bodentraining (ActiCore), Erlernen einer reinen Nasen-Zwerchfellatmung in den Bauch und apparativem Atemmuskeltraining konnten die Kreislaufstörung nachhaltig behoben werden.
Orthostatische Benommenheit bei älteren Menschen
Bei älteren Menschen, ungefähr ab um das 40. Lebensjahr herum steigt der system-arterielle Widerstand an Herzfrequenz und Blutdruck bleiben in der Regel stabil; in seltenen Fällen steigt der Blutdruck überschießend an (orthostatische Hypertonie).
Problematisch bei älteren Menschen ist, dass der Blutfluss auf Werte unterhalb des Grenzwertes von 2,2 Liter pro Minute pro m2 Körperoberfläche sinkt, was dann die Benommenheit erklärt.
Ohnmachtsanfälle treten eher selten auf. Wenn sie auftreten, dann meistens im Zusammenspiel mit einer Erweiterung der system-arteriellen Blutgefäße, zum Beispiel durch Medikamente oder eine systemische Entzündung.
Diagnostik der orthostatischen Benommenheit – Störung des venösen Rückstroms als Ursache
Nun fragen Sie sich natürlich, was ist eigentlich die Ursache der orthostatischen Benommenheit? Sicherlich die häufigsten Ursachen sind eine zu geringe Trinkmenge und/oder eine Störung des venösen Rückstroms von Blut zum Herz.
Eine zu geringe Trinkmenge, sie sollte 30 (-40) ml pro kg Körpergewicht pro Tag betragen, bewirkt einen Mangel an Flüssigkeit im hydraulischen Kreislaufsystem, so dass auf der system-arteriellen Seite die oben genannten Ausgleichsmechanismen in Gang gesetzt werden.
Ähnlich verhält es sich mit dem den Teilbereichen des venösen-Rückstroms. Vergegenwärtigen Sie sich, dass in aufrechter Körperhaltung Blut gegen die Schwerkraft, ca. 60% des Kreislaufs liegen unterhalb der Herzebene, wieder über die Venen zum Herzen zurückfließen muss.
Zu den Teilkomponenten des venösen Rückstroms gehören:
- Beinmuskeln
- Beckenbodenmuskeln
- Körperstammmuskeln
- Atemmuskeln (Zwerchfell als Hauptmuskel, Schulter-Halsmuskel als Hilfsmuskeln)
- Herzmuskel
Ist eine oder mehrere dieser Teilkomponenten gestört, dann kommt es zu einem Minderangebot von Hydraulikflüssigkeit (Blut) an das Herz. Dieses wird schon auf der system-venösen Seite von Mechanorezeptoren in den Vorkammern detektiert und setzt dann die Ausgleichsmechanismen in Gang: Herzfrequenz und Kontraktionskraft des Herzens steigen an oder eine Engstellung der system-arteriellen Widerstandgefäße nimmt zu.
Da die Ausgleichsmechanismen über den Nervus sympathikus des vegetativen Nervensystems vermittelt werden, merken Sie in einem solchen Fall auch innere Unruhe, Angst und Panikattacken werden begünstigt.
Auch die Teilkomponenten des venösen Rückstroms, die in der Herz-Kreislaufkunde kaum beachtet werden, können wir in der Cardiopraxis® differenziert messen und so individuelle Therapieempfehlungen aussprechen, die wesentlich auf eine gezieltes Training der muskulären Teilkomponente abzielt.
Fallbericht – Orthostatische Benommenheit bei einem älteren Mann
Ein 76-jähriger Mann, 80 kg schwer, stellte sich in der Cardiopraxis® vor. Er war blass und berichtete über Benommenheit beim Stehen und langsamen Gehen. Im Herzultraschall zeigten sich eine normale Pumpfunktion und Herzklappenfunktion. Jedoch war die Vena cava inferior im Ultraschall mit 8 mm sowohl in Rückenlage als auch im Stehen deutlich eng gestellt, was ein indirekter Hinweis auf einen zu geringen Flüssigkeitsgehalt im Blutgefäßsystem ist.
Die Kreislaufmessung ergab im Stehen eine deutliche Reduktion des Blutflusses auf 1,6 Liter pro Minute pro Quadratmeter Körperoberfläche (entspricht 72% des unteren Grenzwertes). Der Blutdruck stieg vom Liegen zum Stehen um 20 mmHg an. Auf genaue Befragung gab der Mann an, dass er am Tag circa 1 Liter Flüssigkeit trinkt und sein Urin häufig altbierbraun ist.
Wir erklärten ihm, dass er 30 ml pro kg Körpergewicht, also 2,4 Liter pro Tag trinken sollte. Sein Urin sollte die Tönung einer Weißweinschorle haben. Nach 4 Wochen stellte sich der Mann zur Verlaufskontrolle vor. Er machte klinisch einen deutlich besseren Eindruck, die Wangen waren rosig. Er sagte: „Ich fühle mich wie neu geboren“. Benommenheit beim ruhigen Stehen und langsamen Gehen kamen nicht mehr vor. Die objektiven Befunde ergaben eine Zunahme des Diameters der Vena cava inferior auf 15 mm und der Blutfluss betrug jetzt 135% des unteren Grenzwertes.
Dieser Fallbericht zeigt eindrücklich, wie eine einfache Maßnahme wie eine ausreichende Flüssigkeitszufuhr die Lebensqualität und den klinischen Zustand eines älteren Patienten mit orthostatischer Hypotonie deutlich verbessern kann. Er unterstreicht die Bedeutung einer sorgfältigen Anamnese und Untersuchung sowie gezielter Empfehlungen zur Flüssigkeitsaufnahme bei dieser Patientengruppe.
Der Fallbericht könnte am besten im Abschnitt „Behandlung“ oder „Therapie“ der orthostatischen Hypotonie platziert werden, um die Wirksamkeit einer ausreichenden Hydratation als einfache, aber effektive Maßnahme zu veranschaulichen.
Orthostatische Benommenheit – Sonderfall: Nebenwirkung von Medikamenten und Nahrungsergänzungsmitteln
Aus den genannten Ausführung wird deutlich, dass ein labilisiertes Kreislaufsystem besonders empfindlich auf Kreislauf-aktive und Stoffwechsel-aktivierende Medikamente und Nahrungsergänzungsmittel reagiert. Beispiele hierfür sind:
- Medikamente, die die Blutgefäße erweitern
- Calciumantagonisten (Lercanidipin, Amlodipin), ACE-Hemmer und AT-Blocker
- Phosphodiesterase-Hemmer (Sildenafil, Tadalafil)
- Alpha-Blocker (Tamsulosin)
- Medikamente, die die Sogkraft des Herzens verringern
- Beta-Blocker
- Hormone
- L-Thyroxin
- Cortison
- Nahrungsergänzungsmittel
- Magnesium
- Kurkuma, Chili
- Vitamin B6 und B12
Häufig ist es eine Kombination der oben genannten Substanzen, die Probleme macht. Die Kreislaufparameter einschließlich der Körpertemperatur sind hier richtungsweisend und erlauben eine gezielte Anpassung.
Watte im Kopf, Benommenheit, Schwindel Schlussfolgerungen
Benommenheit und Schwindel sind zwar häufige, aber keineswegs harmlose Symptome. Durch genaue Selbstbeobachtung können Sie herausfinden, ob es sich um systematischen Schwindel oder diffuse Benommenheit handelt. Für eine vollständige Diagnose ist neben Blutdruck und Puls auch die Messung des Blutflusses wichtig.
In der Cardiopraxis® sind wir mit über 3.200 differenzierten Kreislaufmessungen pro Jahr und langjähriger Erfahrung seit 2011 auf die Diagnose, Differentialdiagnose und Therapie der Benommenheit spezialisiert. Damit finden wir die Ursache Ihrer Beschwerden und können eine maßgeschneiderte Behandlung empfehlen.
Literatur
- Bhattacharyya N et al. Clinical Practice Guideline: Benign Paroxysmal Positional Vertigo (Update). Otolaryngol Head Neck Surg 2017;156(3_suppl):S1-S47.
- Brignole M et al. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J. 2018;39:1883-1948.
- Edlow JA et al. Clinical Policy: Critical Issues in the Evaluation and Management of Adult Patients Presenting to the Emergency Department With Acute Dizziness. Ann Emerg Med 2021;78(5):e45-e74.[7]
- Fedorowski A, Melander O. Syndromes of orthostatic intolerance: a hidden danger. J Intern Med. 2013;273:322-35.
- Grill E et al. DizzyReg: The Prospective Patient Registry of the German Center for Vertigo and Balance Disorders. J Neurol 2017;264:34-36.
- Grill E et al. Multicenter Data Banking in Management of Dizzy Patients: First Results from the DizzyNet Registry Project. J Neurol 2018;265:3-8.
- Kerber KA, Newman-Toker DE. Misdiagnosing Dizzy Patients. Neurol Clin 2015;33:565-575.
- Kim HA et al. Recent Advances in Orthostatic Hypotension Presenting Orthostatic Dizziness or Vertigo. Neurol Ther. 2015;4(Suppl 1):37-45.
- Murdin L, Schilder AGM. Epidemiology of Balance Symptoms and Disorders in the Community: A Systematic Review. Otol Neurotol 2015;36:387-392.[2]
- Penger M et al. Country-Specific and Individual Determinants of Dizziness in Europe: Results from the Survey of Health Ageing and Retirement in Europe (SHARE). Public Health 2017;149:1-10.[2]
- Ruthberg JS et al. The Economic Burden of Vertigo and Dizziness in the United States. J Vestib Res 2021;31:81-90.[2]
- Seemungal BM. The Bárány Society Position on ‚Cervical Dizziness‘. J Vestib Res 2022;32:487-499.[2]
- Shen WK et al. 2017 ACC/AHA/HRS Guideline for the Evaluation and Management of Patients With Syncope: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. Circulation. 2017;136:e60-e122.
- Strupp M et al. Vestibular Disorders. Dtsch Arztebl Int 2020;117:300-310.
- Strupp M, Brandt T. Diagnosis and treatment of vertigo and dizziness. Dtsch Arztebl Int 2008;105(10):173-180.
- Strupp M et al. The treatment and natural course of peripheral and central vertigo. Dtsch Arztebl Int. 2013;110:505-16.
- Thompson KJ, Goetting JC, Staab JP, Shepard NT. Retrospective review and telephone follow-up to evaluate a physical therapy protocol for treating persistent postural-perceptual dizziness: A pilot study. J Vestib Res 2015;25(2):97-103.
- Trinidade A, Goebel JA. Persistent postural-perceptual dizziness-a systematic review of the literature for the balance specialist. Otol Neurotol 2018;39(10):1291-1303.
- Tusa RJ. Dizziness. Med Clin North Am 2009;93(2):263-271.
- von Brevern M, Bertholon P, Brandt T, et al. Benign paroxysmal positional vertigo: Diagnostic criteria. J Vestib Res 2015;25(3-4):105-117.
- Wipperman J. Dizziness and vertigo. Prim Care 2014;41(1):115-131.
- von Brevern M, Radtke A, Lezius F, et al. Epidemiology of benign paroxysmal positional vertigo: a population based study. J Neurol Neurosurg Psychiatry 2007;78(7):710-715.
- Wang J, Chi FL, Jia XH, Tian L, Richard-Vitton T. Does benign paroxysmal positional vertigo explain age and gender variation in patients with vertigo by mechanical assistance maneuvers? A retrospective observational study. Medicine (Baltimore) 2016;95(52):e5777.
- Wegner I, Niesten MEF, van Werkhoven CH, Grolman W. Rapid systematic review of the Epley maneuver versus vestibular rehabilitation for benign paroxysmal positional vertigo. Otolaryngol Head Neck Surg 2014;151(2):201-207.
- Wipperman J. Dizziness and vertigo. Prim Care 2014;41(1):115-131.
- Wrisley DM, Whitney SL, Furman JM. Vestibular rehabilitation outcomes in patients with a history of migraine. Otol Neurotol 2002;23(4):483-487.
- Yetiser S, Ince D. Demographic analysis of benign paroxysmal positional vertigo as a common public health problem. Ann Med Health Sci Res 2015;5(1):50-53.







