Einnahmezeitpunkt von Medikamenten zur Behandlung des Bluthochdrucks
Medikamente bei Bluthochdruck sollten Sie am Abend einnehmen.
Die meisten Menschen nehmen Herz-Kreislaufmedikamente am Morgen ein. Das geschieht meistens aus medizinischen Gründen. Natürlich ist es einfach auch bequemer und sicherer alle Tabletten auf einmal zu nehmen, denn gerade eine zusätzliche Abendmedikation wird doch gelegentlich vergessen.
Allerdings deuten wissenschaftliche Studien darauf hin, dass wir hier im Hinblick auf den Einnahmezeitpunkt gerade von blutdrucksenkenden Medikamenten umdenken müssen.
Die Kreislaufanpassung von der Nacht zum Tag – eine Herausforderung für Herz und Kreislauf
Die Kreislaufregulation dient der Aufrechterhaltung eines adäquaten Blutdruckes, so dass Ihr Gehirn zu jedem Zeitpunkt ausreichend durchblutet wird – vor allen Dingen auch gegen die Schwerkraft.
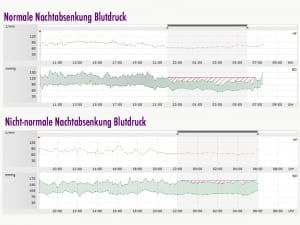
In der Nacht entspannen sich Ihre Arterien und Venen und auch der Kreislauf kommt insgesamt zur Ruhe. Daher ist sind Ihr Blutdruck und die Herzfrequenz in der Nacht niedriger als am Tag. Bei der sogenannten Langzeit-Blutdruckmessung bezeichnen wir das als typische Nachtabsenkung. Sie beträgt gegenüber dem Tageswert >10%.
Bedingt durch Ihre genetische Innere Uhr beginnt sich der Kreislauf bereits noch im Schlaf und damit vor dem Erwachen auf die Aktivität in aufrechter Körperposition vorzubereiten. Das können wir sozusagen als „Vorglühen“ oder noch besser „Vorspannen“ bezeichnen. Das hat den Sinn, dass der spätere Wechsel vom Liegen zum Stehen eine nicht allzu große Belastung für den Kreislauf wird.
Findet dann beim Schritt aus dem Bett der Wechsel von der Horizontallage (Nachtschlaf) zur vertikalen Lage (Stehen, Sitzen) statt, fällt der Blutdruck kurzzeitig plötzlich ab. Der Blutdruckabfall ist in der Regel so ausgeprägt, dass eine Ohnmacht droht. Allerdings merken wir das nicht, weil unser Körper innerhalb von wenigen 100 Millisekunden gegenreguliert. Diese Adrenalin-vermittelte Gegenregulation können wir über den Anstieg von Blutdruck und Herzfrequenz messen.
Gleichzeitig stellt diese Ausgleichsreaktion gerade bei überschießendem Blutdruckanstieg am Morgen eine besonders hohe Kreislaufbelastung dar. Folglich erklären diese Adrenalin-vermittelten Mechanismen auch, warum morgens nach dem Aufstehen, am häufigsten zwischen 9:00 Uhr und 12:00 Uhr Herzrhythmusstörungen, Herzinfarkte, plötzlicher Herztod und Schlaganfälle auftreten.
Blutdruckmedikamente am Morgen
Die genannten Mechanismen der Kreislaufanpassung sind der Hauptgrund dafür, dass wir bisher die Blutdruckmedikamente am Morgen zuführen. Allerdings nehmen wir die Medikamente typischerweise am Morgen NACH dem Aufstehen ein, meistens erst zum Frühstück. Das heißt, NACHDEM bereits eine erhebliche Adrenalin-vermittelte Aktivierung stattgefunden hat. – Dann kann es schon zu spät sein, denn die Adrenalin-vermittelte Aktivierung ist bereits im vollen Gange.
Was ist Chronopharmakotherapie?
Chronopharmakotherapie bedeutet eine Anpassung der Einnahme von Medikamenten an die Innere Uhr, also an die zirkadianen Rhythmen von Stoffwechselprozessen.
Ein typisches und gut bekanntes Beispiel ist hier die abendliche Einnahme von Statinen zur LDL-Cholesterinsenkung. Das ist sinnvoll, weil die Leber das LDL-Cholesterin, einer der Hauptrisikofaktoren für die Arteriosklerose, in der Nacht bildet. Folglich wird mit der abendlichen im Vergleich zur morgendlichen Einnahme von Statinen der gleiche therapeutische Effekt mit einer geringeren Dosis erzielt. Das hilft dann auch die Nebenwirkungen von Statinen zu vermeiden.
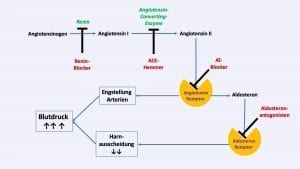
Renin-Angiotensin-Aldosteron-System – wichtig für die Blutdrucksteuerung
Das Renin-Angiotensin-Aldosteron-System ist wichtig für die hormonelle Steuerung Ihres Blutdrucks. Renin wird in der Niere gebildet und bewirkt dann in Ihrem Körper über verschiedene Schritte die Bildung von Angiotensin II. Angiotensin II bewirkt eine Engstellung der Blutgefäße und damit einen Anstieg des Blutdrucks. Darüber hinaus verursacht Renin so auch indirekt, dass in den Nebennieren Aldosteron freigesetzt wird, was Flüssigkeit im Körper hält und so ebenfalls zur Aufrechterhaltung des Blutdrucks beiträgt.
Das Renin-Angiotensin-Aldosteron-System ist einer der Hauptangriffspunkte, um einen erhöhten Blutdruck medikamentös zu senken. Hierfür setzen wir verschiedene Medikamente ein:
- ACE-Hemmer, z.B. Ramipril
- AT-Blocker, z.B. Valsartan, Olmesartan, Telmisartan
- Reninblocker, z.B. Aliskiren
- Aldosteron-Anatagonisten, z.B. Spironolacton, Epleneron
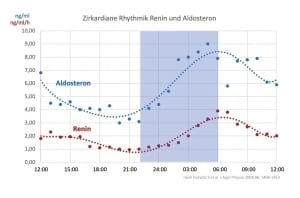
Das Besondere am Renin-Angiotensin-Aldosteron System ist, dass Renin in der Niere bereits in der Nacht vermehrt gebildet wird. Folglich steigen auch die abhängigen kreislaufaktiven Hormone, wie z.B. Aldosteron vor dem Erwachen an. Es ist das Renin-Angiotensin-Aldosteron-System, das die so wichtige Vorspannung des Blutgefäßsystems im Sinne des „Vorglühens“ VOR dem Aufstehen bewirkt. Wie beschrieben, würde das nicht passieren, dann hätten Sie beim Aufstehen erhebliche Kreislaufprobleme mit Benommenheit bis hin zur Ohnmacht.
Als Folge der genetischen Steuerung durch die Innere Uhr bleibt diese zirkardiane Rhythmik übrigens auch dann bestehen, wenn Sie über mehrere Tage im Bett liegen bleiben.
Hygia Chronotherapy Trial – Blutdrucksenker-Einnahme am Morgen vs. zur Nacht
Die Studie Hygia Chronotherapy Trial hatte sich zum Ziel gesetzt zu untersuchen: Hat eine Einnahme aller Blutdruckmedikamente zur Naht einen Vorteil gegenüber der morgendlichen Einnahme unmittelbar beim Aufstehen? Hierfür wurden 19.094 Patienten mit Bluthochdruck einbezogen, die mehr als ein Blutdruckmedikament einnahmen. Das Alter betrug 60,5 +/-13,7 Jahre.
Die Studienteilnehmer waren angewiesen die Medikamente auf ihrem Nachttisch zu platzieren. So nahmen 50% der Menschen die Medikation am Morgen unmittelbar mit dem Aufstehen ein; 50% nahmen die Blutdrucksenker am Abend unmittelbar vor dem Schlaf ein. Das Nachbeobachtungsintervall betrug im Median 6,3 Jahre.
Hygia Chronotherapy Trial – Eingriff in das Renin-Angiotensinsystem der häufigste medikamentöse Therapieansatz
Die Studienteilnehmer erhielten Blutdrucksenker mit einem Angriffspunkt im Renin-Angiotensin-System zu 78,4% am Morgen bzw. 76,5% am Abend. Ca. 2 von 3 Menschen in beiden Gruppen nahmen einen AT-Blocker, die übrigen einen ACE-Hemmer.
Einen sog. Kalziumantagonisten, einschließlich Verapamil, erhielten 22,0 beziehungsweise 17,5% der Patienten. Einen Betablocker nahmen lediglich 22,0 bzw. 17,5% der Menschen mit Bluthochdruck ein. Eine harntreibende Medikation mit einem Diuretikum wurde wesentlich häufiger, d.h. in 46,5 bzw. 39,5% der Fälle, gegeben.
Blutdruckmedikamente am Abend – bessere Bluteinstellung am Tag und in der Nacht
Die Einnahme von Blutdrucksenkern zur Nacht ergab im Hygia Chronotherapy Trial eine statistisch bedeutsame verbesserte Blutdruckeinstellung in der 48h-Stunden-Blutdruckmessung. Dieser Effekt war in der Nacht am deutlichsten. Wichtig ist hier hervorzuheben, dass die Werte am Tag sich nicht verschlechterten.
In der 48h-Langzeitblutdruckmessung wiesen in der Ausgangsuntersuchung 49,0 in der Morgen- und 49,3% in der Abendgruppe eine fehlende Nachtabsenkung des Blutdrucks gegenüber den Tageswerten von <10% auf. Während dieser Anteil in der Gruppe mit morgendlicher Behandlung auf 50,3% leicht anstieg, fiel er bei den Menschen mit abendlicher Einnahme deutlich auf 37,5% ab.
Das bedeutet, dass bei Menschen mit fehlender Nachtabsenkung durch die Zufuhr der Medikation zur Nacht bei 23,9% Blutdruckprofil normalisiert werden konnte. Das lässt auch den Schluss zu, dass in Anbetracht eines Konditionierungseffektes durch niedrige Blutdruckwerte in der Nacht wahrscheinlich auch die Dosis der Blutdrucksenker insgesamt reduziert werden kann.
Blutdruckmedikamente zur Nacht – weniger Herzinfarkte, Schlaganfälle und geringere Sterblichkeit
Während frühere wissenschaftlichen Untersuchungen bereits eine verbesserte Blutdruckeinstellung durch die abendliche Gabe von Medikamenten gezeigt hatten, beinhaltete der Hygia Chronotherapy Trial erstmalig auch eine aussagekräftige sog. klinische Endpunktanalyse.
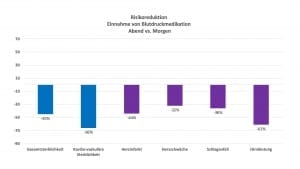
Der Hygia Chronotherapy Trial demonstrierte hier eine eindrucksvolle Risikoreduktion für kardiovaskuläre Ereignisse durch die abendliche Blutdruckmedikation. Die Gesamtsterblichkeit war gegenüber der Gruppe, die ihre Medikamente nur am Morgen eingenommen hatte, um eindrucksvolle 45% und die kardiovaskuläre Sterblichkeit um 66% verringert. Dabei traten auch deutlich weniger Herzinfarkte, Episoden der Herzschwäche, Schlaganfälle und Hirnblutungen auf.
Welche Blutdruckmedikamente wann einnehmen?
ACE-Hemmer, Angiotensin-Blocker, Reninblocker. Insbesondere diese Medikamente sollten Sie eher zur Nacht einnehmen. So wird das Renin-Angiotensin-Aldosteron-Systems in der Nacht ganz im Sinne Ihrer Inneren Uhr gezielt blockiert. Folglich muss man erwarten, dass dieser Umstand gerade die morgendliche Blutdruckeinstellung verbessert. Möglicherweise kann man auch die Dosis verringern, sodass sich auch Nebenwirkungen vermeiden lassen.
Betablocker. Bei Betablockern, z.B. Metoprolol und Bisoprolol, sollten aus unserer Sicht eine sorgfältige Abwägung erfolgen. Auf der einen Seite ist es so, dass Beta-Blocker die Blockierung des Renin-Angiotensin-Aldosteron-Systems unterstützen. Auch wird ihr häufig beruhigender Effekt gerade am Abend von vielen Menschen geschätzt. Auf der anderen Seite können Beta-Blocker einen kritischen Abfall der Herzfrequenz in der Nacht verursachen. Die Einnahme am Abend birgt auch das Risiko der Schlafstörungen in sich. Betablocker können die Melatoninfreisetzung beeinträchtigen und somit auch das Schlafverhalten.
Diuretika. Als bekannte Beispiele sind hier zu nennen Torasemid und Hygroton. Auch diese sollten Sie eher am Morgen bzw. am Nachmittag einnehmen. Gerade die Einnahme am Abend kann durch nächtliches Wasserlassen ebenfalls den Schlaf stören. Bei den Aldosteron-Antagonisten bietet sich unter chronopharmakologischen Gesichtspunkten eine möglichst späte Einnahme an. Allerdings sollte der Schlaf dadurch nicht gestört sein.
Alpha-Blocker. Alphablocker, z.B. Doxazosin und Tamsulosin, können Sie versuchsweise am Abend einnehmen. Bestimmte Alpha-Blocker haben eine beruhigende Wirkung und können dadurch das Schlafverhalten auch verbessern.
Kalziumantagonisten zur Blutgefäßweitstellung. Hier zu nennen sind Amlodipin und Lercanidipin. Diese empfehlen wir eher am Morgen, da die Einnahme am Abend durch eine zu starke Gefäßerweiterung das Risiko der Schlafstörungen in sich birgt. Eine zu starke Gefäßerweiterung kann eine adrenalinvermittelte Aktivierung in der Nacht bewirken.

Praktisches Vorgehen bei der Einnahme von Blutdruckmedikamenten
Sie müssen nicht sofort Ihre gesamte Medikation ändern. Bei guter Blutdruckeinstellung sollten Sie die Medikation so belassen.
Für die Einnahme zur Nacht, vor allen Dingen von ACE-Hemmern, AT-Blockern bzw. Reninblockern kommen aus unserer Sicht mehrere Gruppen in Frage, die folgende Merkmale aufweisen.
Ersteinstellung mit Blutdruckmedikamenten. Das ist dann besonders sinnvoll und praktisch, wenn abends bereits ein weiteres Medikament, z.B. ein Statin eingenommen werden soll.
Schlechte Blutdruckeinstellung. Menschen mit schlechter Blutdruckeinstellung vor allen Dingen auch am Morgen bzw. solche mit therapieresistentem Bluthochdruck.
Fehlende Nachtabsenkung. Erhöhter bzw. auch normaler Blutdruck am Tag mit einer Nachtabsenkung des Blutdrucks in der 24h-Blutdruckmessung um <10% in der Nacht.
Schlafapnoe-Syndrom. Die nächtlichen Abfälle der Sauerstoffsättigung beim Schlafapnoe-Syndrom haben eine Adrenalin-vermittelte Aktivierung und damit verbunden auch eine Steigerung der Reninfreisetzung zur Folge.
Die Änderung des Einnahmezeitpunktes von Blutdrucksenkern am Abend muss sorgfältig abgewogen werden. Eine Änderung des Einnahmezeitpunktes sollten Sie immer mit Ihrer Ärztin beziehungsweise Ihrem Arzt absprechen.
Cardiopraxis – Kardiologen in Düsseldorf & Meerbusch