
Innere Unruhe bis hin zu Panikattacken ist häufig mit einem beschleunigten Herzschlag und erhöhtem Blutdruck verbunden. Ursache ist eine Aktivierung des sympathischen Nervensystems. Nachfolgend erfahren

Innere Unruhe bis hin zu Panikattacken ist häufig mit einem beschleunigten Herzschlag und erhöhtem Blutdruck verbunden. Ursache ist eine Aktivierung des sympathischen Nervensystems. Nachfolgend erfahren

Bei Bluthochdruck kann ein gezieltes Training der Atemmuskulatur den Blutdruck senken. Gegebenenfalls können auch Medikamente reduziert werden. Hier erfahren Sie Wissenswertes und Praktisches zum Thema

Sollten Sie an innerer Unruhe oder Angst bis hin zu Panikattacken leiden, dann lohnt es sich die Einnahme von Medikamenten und Nahrungsergänzungsmitteln zu überprüfen. Hier

Wir können nicht alles in unserem Leben beeinflussen, aber mit einigen Regeln und Disziplin können die meisten von uns ein gesundes und erfülltes Leben führen.

Sie leiden an Bluthochdruck oder Vorhofflimmern und sind sich unsicher, ob Sie ein regelmäßiges Ausdauertraining durchführen können oder sogar sollen. Hier erfahren Sie mehr.

Ernähren Sie sich richtig? Gerade Menschen, die auf tierische Nahrungsmittel mehr oder weniger verzichten, haben ein erhöhtes Risiko für einen Mikronährstoffmangel. Hier erfahren Sie, wie

Körperliche Aktivität und Bewegung sind gesund, das wissen wir alle. Ist ein Spaziergang im Wald besonders gesund? Wir klären auf: Wald und Gesundheit? Bewegung

Dopamin, Noradrenalin, Adrenalin, Serotonin: Modulation durch COMT, MAO, Östrogen und Testosteron Zu uns in die Cardiopraxis kommen täglich Menschen mit vielfältigen Symptomen, z.B. mit Herzrasen,

Modulation von COMT und MAO durch Östrogen, Testosteron und Aromatase Über die Enzyme Catechol-O-Methyltransferase (COMT) und die Monoaminoxidase (MAO) werden die aktivierenden Neurotransmitter Dopamin, Noradrenalin,

COMT, MAO, Aromatase – Nahrungsergänzungsmittel: Bedeutung für Dopamin, Noradrenalin, Adrenalin und Serotonin Die Enzyme COMT, MAO und Aromatase beeinflussen die Bildung und den Abbau der

Stoffwechselwege von aktivierendem Neurotransmitter – ein einfaches Modell In der der Cardiopraxis befassen wir uns zunehmend mit den Stoffwechselwegen der aktivierenden Neurotransmitter Dopamin, Noradrenalin, Serotonin

Vorgeschichte – Aufmerksamkeits-Defizit-Störung Ein junger Mann stellte sich in der Cardiopraxis erstmalig im Alter von 22 Jahren zur kardiologischen Verlaufskontrolle vor. Vorangegangen war 2

Winterblues und Winterdepression – Stimmungsschwankungen zwischen Sommer und Winter Wer der Wissenschaft der Medizin genau nachgehen will, der muss zunächst das Geschehen in den Jahreszeiten

Winterblues und Winterdepression – Wechsel von Licht und Dunkel Als Spezies wurden wir für den Äquator entwickelt, 12 Stunden Licht und 12 Stunden Dunkelheit. Es

Kreislaufschwäche – Muskeln häufig das Problem Im Körperkreislauf unterscheiden wir den arteriellen und den venösen Kreislauf. Der arterielle Kreislauf versorgt den Körper z.B. mit
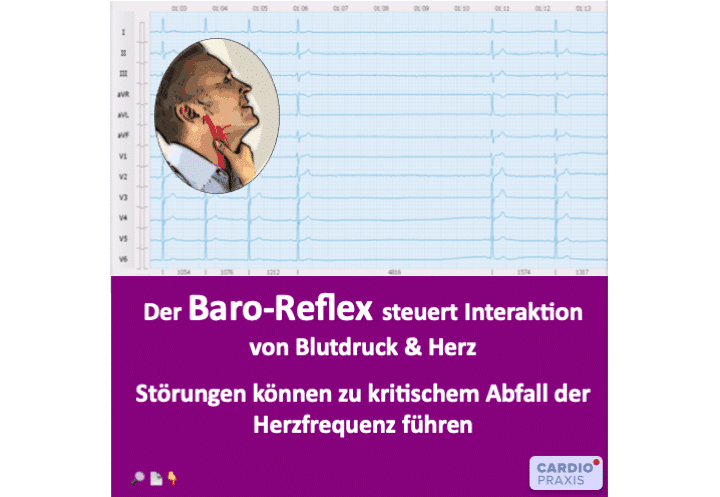
Der Baroreflex – Schutzmechanismus vor zu viel Druck und Dehnung Ihr Herz-Kreislaufsystem ist ein hydraulisches System, welches wesentlich durch die physikalischen Größen Druck und Fluss

Summercraze – Überaktivierung bis zur Sommerdepression Vier Jahreszeiten füllen das Maß des Jahres. Es gibt vier Jahreszeiten im Geiste des Menschen. (John Keats) Menschen, die
Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten

Rauwolfia Tropfen – ein wertvolles Medikament In die Cardiopraxis kommen häufig Menschen, die erst seit kurzer Zeit einen erhöhten Blutdruck haben und die

Winterblues und Winterdepression erfolgreich mit Licht behandeln Die meisten Menschen mit saisonalen Leistungsschwankungen, d.h. mit einem Winterblues oder einer Winterdepression profitieren von einer vermehrten Lichtexposition
Erhalten Sie unseren Kardiologie-Newsletter einmal im Monat mit allen wichtigen Updates rund um kardiologische Themen. Bleiben Sie stets informiert. Für Ihr Herz und Ihre Gesundheit!
unsere Praxen bleiben von Samstag, 23. Dezember 2023 bis einschließlich Montag, 1. Januar 2024 geschlossen. In dieser Zeit sind wir auch telefonisch nicht erreichbar.
In dringenden Fällen kontaktieren Sie bitte Ihren Hausarzt oder den ärztlichen Notdienst unter 116 117.
Bitte beachten Sie, dass die Möglichkeit einer Rezeptbestellung bis Donnerstag, 21. Dezember 2023 besteht. Später eingehende Bestellungen werden ab Dienstag, 2. Januar 2024 bearbeitet. Dies gilt für beide Standorte.
Wir wünschen Ihnen ein gesegnetes Weihnachtsfest, einen gesunden Jahreswechsel und freuen uns, Sie wieder im neuen Jahr empfangen zu dürfen.

Liebe Patientinnen und Patienten,
über die Karnevalstage bleiben unsere Praxen am Rosenmontag, 12. Februar 2024 geschlossen.
Rezeptbestellungen werden wieder ab Dienstag, 13. Februar 2024 bearbeitet.
Wir wünschen Ihnen ein paar schöne und fröhliche Tage. Bleiben Sie gesund!
Ihr Team der Cardiopraxis